Trygdepolitiske problemstillinger i tannhelsetjenesten – en oversikt
Trygden utgjør en stadig økende andel av finansieringen av tannbehandlingen for voksne i Norge. Dette reiser naturlig spørsmålet om hvordan trygdens midler bør fordeles. Både blant politikere og i tannlegeprofesjonen er det en forståelse av at trygdemidlene bør gå til pasienter med stort behov, og påfølgende høye utgifter til behandling. Det er imidlertid ikke opplagt hvordan denne gruppen skal defineres, og hvordan trygdeytelsene skal utformes for å sikre at pasienter med stort behov sikres faglig tilfredsstillende behandling.
En mulighet er å bygge videre på dagens ordning med trygdefinansiering etter stykkprisprinsippet. Dette vil ikke nødvendigvis gi de ønskede fordelingsmessige virkninger, samtidig som kostnadskontrollen blir vanskelig. I tillegg vil forskriftene over hvilke sykdommer og tilstander som utløser refusjoner eller ikke, bli både detaljerte og omfattende – disse kan bli vanskelige å forholde seg til både for pasient og tannlege. En alternativ mulighet er å gi tannlegene et begrenset populasjonsansvar, for eksempel til alle personer 67 år og eldre. Dette har den fordelen at tilgjengeligheten til tannhelsetjenesten sikres for mange av de tunge pasientgrupper som befinner seg i denne aldersgruppen. Dersom tannlegene også får et budsjettansvar for trygdemidlene, ivaretas også mulighetene for kostnadskontroll, samtidig som tannlegens profesjonelle og faglige autonomi i den kliniske utøvelsen av faget ivaretas.
Et særtegn for den norske tannhelsetjenesten er at det frem til nylig har vært lite trygdefinansiering for voksne. Dette har endret seg i løpet av de siste fem årene, der trygdens samlede utgifter til tannbehandling har steget fra 668 millioner til 1 160 millioner kroner i 2008 (1). Det er særlig trygdens utgifter til periodontitt og rehabilitering etter periodontitt som har økt. Fra 2004 til 2008 steg utgiftene til periodontitt og rehabilitering etter periodontitt fra 63 millioner til 298 millioner kroner. Likevel, hverken befolkningen eller politikerne er fornøyde med dagens trygdedekning og ønsker en videre utvidelse av ordningene (2, 3). Dette reiser naturlig problemstillingen om hvordan en mer omfattende trygdeordning bør utformes.
Problemstillinger knyttet til trygd og tannhelsetjenester har ved flere anledninger vært belyst av ulike fagmiljøer. Et av de første sentrale arbeidene ble publisert av den kanadiske økonomen Evans i 1974 – der diskuteres betingelsene for en fullt ut offentlig finansiert tannhelsetjeneste i Canada (4). I norsk sammenheng ble problemstillinger knyttet til trygd og tannhelse særlig belyst av Holst i flere arbeider på 1980-tallet (5, 6). En viktig konklusjon er at det ikke er hensiktsmessig med en universell trygdedekning så lenge gjennomsnittspersonen har lave og forutsigbare utgifter til tannbehandling. Det sistnevnte er i stor grad tilfelle i Norge. Utgiftene til tannbehandling for de som årlig går til tannlege er i gjennomsnitt i overkant av 2000 kroner (7). Halvparten av befolkningen har utgifter under 1000 kroner. Denne erkjennelsen har trolig langt på vei vært bakgrunnen for at en universell trygdefinansiert tannpleie for voksne så langt ikke har vært reell politikk i Norge. Det er da heller ikke tilkommet forskningsresultater av nyere dato som tilsier noe annet.
Problemstillingen er heller hvordan sikre at pasienter med stort behov og påfølgende høye utgifter sikres en fullverdig behandling. I denne artikkelen diskuteres noen faglige overveielser knyttet til utformingen av trygdeytelser til pasienter med stort behandlingsbehov. Som en første tilnærming gjøres noen refleksjoner rundt hvem disse pasientene kan være.
Pasienter med stort behov for tannbehandling – hvem er de?
I nasjonale utvalgsundersøkelser oppgir om lag 10 % av de som har vært hos tannlege at de har utgifter på over 5000 kroner (7). Om lag 3 prosent oppgir at utgiftene overstiger 10 000 kroner. Denne andelen har vært relativt konstant over de siste 10–20 år. Tallene er innhentet fra nasjonale intervjuundersøkelser med utvalg fra 1000 til i overkant av 2000 respondenter (7, 8). Siden det er relativt få personer med høye utgifter i utvalget, blir også den statistiske usikkerheten knyttet til estimatet stort. Det gjør at det er vanskelig å anslå eksakt hvor mange personer som på landsbasis har høye utgifter. Et grovt anslag, basert på fordelingen fra intervjuundersøkelsene, tilsier likevel at antallet nordmenn med utgifter over 5000 kroner er et sted mellom 280 000 og 370 000 personer.
Utover at det er en gruppe personer i befolkningen som har høye utgifter til tannbehandling vet vi ikke noe særlig mer om dem. For eksempel, vi vet ikke sikkert hvilken tannstatus de har, og hvilken behandling de mottar. Vi er heller ikke sikre på hvor sosialt skjevfordelt tannhelsetjenesteforbruket i denne gruppen faktisk er. Uansett det er likevel ikke urimelig å anta at dette er personer som bør inkluderes i en eventuell trygdefinansiering av tannpleien. Hvordan skal så denne gruppen tilgodeses med trygd?
Trygdefinansiering etter stykkprisprinsippet
En nærliggende tilnærming er å bygge videre på dagens ordning med trygdefinansiering etter stykkprisprinsippet (9). Myndighetene bestemmer da et innslagspunkt for når kostnadene til tannbehandling skal være gratis eller tilnærmet gratis for pasientene. For eksempel, utgifter over kroner 5000 dekkes av trygden. Dette tilsvarer prinsippene i den svenske tannhelseforsikringen, der innslagspunktet i dag er SEK 3000 (10). En slik tilnærming har imidlertid sine svakheter.
Den største svakheten er knyttet til trygdens begrensede muligheter til å kontrollere kostnadene. En like alvorlig, men lite omtalt svakhet, kan være at omfordelingsvirkningene er begrenset. Det er nemlig ikke gitt at en trygdefinansiering basert bare på stykkprisrefusjoner i tilstrekkelig grad tilgodeser dem som trenger det mest. Både kostnads- og omfordelingsproblemet omtales nedenfor. Vi legger vekt på å beskrive hva som skjer på etterspørselssiden – de prinsipielle mekanismene som beskrives nedenfor endres ikke selv om tilbudssiden utelates (11, 12).
Trygd basert på stykkprisrefusjoner og kostnadskontroll
Problemet med kostnadskontroll er knyttet til at pasientene endrer atferd når tannbehandling blir gratis eller tilnærmet gratis (11, 12). Dette kan illustreres med utgangspunkt i etterspørselskurven i figur 1. Det konsumeres mer tannbehandling dess billigere den er; dvs. dess lavere egenandel pasientene har. For eksempel, i en situasjon hvor pasientene må betale alt selv (p0) etterspør de et kvantum tilsvarende q0 (figur 1, venstre). Om behandlingen blir gratis øker etterspørselen til q1 (figur 1, høyre). For eksempel, pasienten får nå laget ikke bare en krone, men to og kanskje flere kroner, ja kanskje en kostbar bro. Dette er en naturlig respons så lenge trygden, og ikke pasienten, betaler for de(n) ekstra kronen(e) (broen).
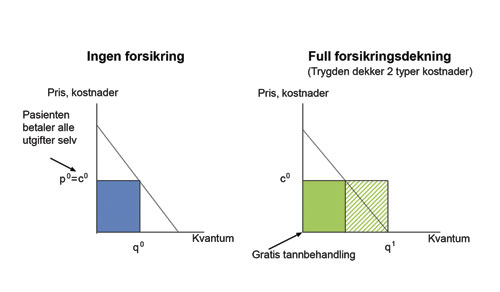
Figur 1. Etterspørsel og kostnader for tannbehandling uten og med full forsikringsdekning.
På figur 1 er også tegnet inn en linje som viser kostnaden for den enkelte behandling; dvs. enhetskostnaden (c0). Figuren til høyre viser trygdens totale kostnader (dvs. enhetskostnaden multiplisert med etterspurt kvantum) dersom pasienten har gratis behandling (full forsikringsdekning). Det heldekkende området representerer de forventede kostnadene dersom pasienten konsumerte en behandling lik q0, og som tilsvarer den behandlingen som trygden i utgangspunktet skulle dekke. Det skraverte området representerer kostnadene som trygden i utgangspunktet ikke hadde kalkulert inn i sine budsjetter – men som de nå like fullt må dekke.
De sistnevnte kostnader kan bli betydelige ganske enkelt fordi det for mange pasienter ikke fins noen tydelig øvre grense for hvor mye tannbehandling de kan konsumere. Hva som er nødvendig tannbehandling vil i mange situasjoner være basert på skjønn, der både pasienter og fagfolk har ulike oppfatninger (13). Utallige studier viser stor praksisvariasjon mellom tannleger i hvilken behandling som tilbys pasientene (for oversikt over relevant litteratur se 14, 15). Dette representerer ikke nødvendigvis uønsket variasjon, eller at tannlegene utfører unødvendig tannbehandling. Det er heller et uttrykk for den kliniske delen av tannlegefagets egenart; for samme kliniske tilstand kan det være flere ulike, men tilnærmet fullverdige behandlingsalternativer. De ulike alternativene kan variere betydelig i kostnader der kostnadsforskjellen ikke nødvendigvis reflekterer forskjellene i tannhelsegevinst. Når behandlingen er gratis, er det ingen grunn for pasientene til ikke å velge den mest kostbare løsningen, heller enn en billigere løsning. Dette kan de gjøre selv om det bare er marginale forskjeller i tannhelsegevinst mellom to løsninger. Eksempler på kostbare behandlinger som lett kan velges om de blir gratis, er restorative behandlinger av fortrinnsvis estetisk heller enn funksjonell karakter.
Myndighetene har i prinsippet to muligheter til å begrense trygdens kostnader (16): bruk av egenandeler og/eller detaljerte spesifikasjoner av hvilken type behandling som trygden dekker. Begge disse verktøyene har imidlertid sine begrensninger.
Egenandeler og utvidede forskrifter
Bruk av egenandeler er et tradisjonelt virkemiddel for å begrense kostnadene i forsikringsbaserte helsesystemer, enten det er private eller offentlige systemer (12). Anvendt på tannhelsetjenesten for gruppen av pasienter med stort behov for tannbehandling er bruk av egenandeler imidlertid ikke helt uproblematisk.
Myndighetene kan velge å ha et høyt innslagspunkt for når trygdestønad utløses – for eksempel utgifter under 10 000 kroner dekkes fullt ut av pasientene selv, mens behandling over er gratis. Alternativt, de kan velge et lavere innslagspunkt (for eksempel 5000 kroner), men bruke egenandeler når trygdestønaden først utløses. I begge situasjoner vil myndighetene kunne oppnå noe av hva de måtte ønske – en begrensning av trygdens utgifter. Dette er også illustrert i figur 2: trygdens utgifter reduseres noe siden forbruket reduseres (fra q1 til q2), noen av utgiftene betales nå av pasientene selv. Men denne gevinsten har en uheldig fordelingsmessig effekt.
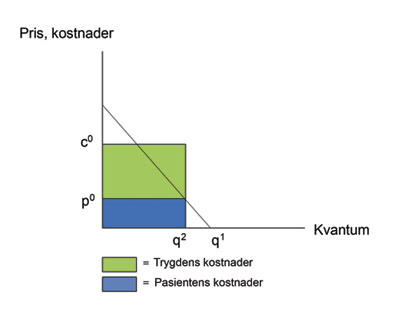
Figur 2. Egenandeler og trygdens kostnader til tannbehandling.
Med et høyt nivå for innslagspunktet og/eller høye egenandeler risikerer man bare at de rikeste får råd til den kostbare behandlingen. Selv om også de fattige får samme trygdestønad som de rike, vil de måtte betale en høyere andel av inntekten sin til tannbehandling. Dette kan lett lede til at de avstår fra å investere i nødvendig behandling. Derfor, ut fra fordelingshensyn blir det nesten påkrevet ikke å sette innslagspunktet for høyt, eller ikke å ha for høye egenandeler. Men som diskutert ovenfor – dette kan gi et kostnadspress på trygdens finanser.
Et alternativ er å lage detaljerte forskrifter over hvilke ytelser som skal inkluderes i trygden. Men dette er heller ikke uproblematisk. Ytelsene i Folketrygden er i hovedsak basert på medisinske diagnoser som samsvarer med en eller annen form for behandling. Mye av den nødvendige og kostbare behandlingen i tannhelsetjenesten er ikke forårsaket av sykdom her og da, men av tidligere behandlet tannsykdom (17). Et omfattende restaureringsbehov skyldes ofte rehabilitering av tannsettet etter tidligere års behandling. Rehabilitering er et resultat av naturlig slitasje av tenner og restaureringer, og for noen pasienter kan kostnadene ved reparasjonene bli høye. Dette er den gruppen av pasienter som trygden er ment å hjelpe, men det er ikke gitt at detaljerte forskrifter over hvilken behandling som skal gi refusjoner eller ikke, er veien å gå.
Hovedproblemet med forskriftene er at de kan bli så detaljerte og omfattende at de blir vanskelige å forholde seg til både for tannlege og pasienter. Et nærliggende eksempel er takstheftet til den svenske tannvårdsforsikringen over hvilke tilstander som utløser refusjoner, og hvilke behandlinger som er refusjonsberettiget (10). Et dokument på over 50 sider gir eksakte angivelser for hva som kan gjøres for trygdens regning. Men det kreves et stort administrativt byråkrati for å utarbeide så omfattende retningslinjer, og å kontrollere at de blir fortolket og brukt riktig av tannlegene. Systemet krever også kontinuerlige revisjoner og oppdateringer etter hvert som nye behandlingsmetoder og teknikker utvikles – dette i seg selv er ressurskrevende. Systemet krever videre at tannlegene har høy lojalitet til trygdens prinsipper både ved å holde seg orientert i takstheftet, og å følge opp behandlingsanvisningene i takstheftet i forhold til den enkelte pasient. Rettferdigheten i systemet vil i stor grad være avhengig av hvordan takstheftet tolkes og anvendes. Erfaringsmessig vil heller aldri et slikt system være uten «smutthull». Om tannlegene tolker og anvender takstheftet forskjellig vil dette lett lede til uønskede forskjeller i behandlingstilbudet til den enkelte pasient.
Tilgjengelighet og populasjonsansvar
En forutsetning for å motta refusjoner med trygdefinansiering etter stykkprisprinsippet er at pasienten oppsøker tannlegen, og at tannlegen tilbyr den aktuelle behandlingen. Det er imidlertid ikke opplagt at alle pasienter med stort behandlingsbehov oppsøker tannlegen, selv om de økonomiske barrierene blir fjernet (for oversikt over aktuell litteratur se 18–20). Dette skyldes at det er flere andre barrierer enn de rent økonomiske (21–24). Noen pasienter kan oppleve fysiske barrierer; for eksempel manglende transport og adkomstmuligheter til tannlegekontoret (25). Det kan også være mangelfull tannlegedekning slik at det ikke er mulig å få time hos tannlegen (køer, rasjonering). For andre typer pasienter kan det være barrierer av mer psykologisk art; for eksempel tannlegeskrekk eller at man ikke er fornøyd med kvaliteten på de tjenestene tannlegen tilbyr. For den etter hvert store gruppen av ikke-vestlige innvandrere kan en lett forestille seg at språkproblemer kan være en hindring for å oppsøke tannlegen.
Tannlegene har ingen forpliktelse til å se alle pasienter som oppsøker dem. I en privatisert tannhelsetjeneste er det rimelig å anta at tannlegene vil prioritere de mest lønnsomme pasienter – dette trenger ikke alltid være dem med størst behov. Selv med trygdefinansiering kan noen pasienter bli oppfattet som lite lønnsomme – for eksempel grupper av pasienter med fysiske, psykiske eller mentale handikap. Det er grunn til å anta at de private tannlegene i Norge tilbyr en faglig god og adekvat tannbehandling som pasientene er godt tilfredse med (26). Men de private tannlegene har ikke noe populasjonsansvar, og de står fritt til å velge sine pasienter. Med ren stykkprisfinansiering uten at tannlegene har et populasjonsansvar er man ikke garantert at de pasientgrupper som trenger det mest, får den nødvendige behandlingen. I verste fall kan faktisk eksisterende ulikheter i behandlingstilbud forsterkes. Dette vil være tilfelle om prisfølsomheten for trygdefinansiert behandling er høyere i høyinntektsgrupper enn i lavinntektsgrupper (for utdypning se referanse 27).
Erfaringene fra Den offentlige tannhelsetjenesten er også relevante. Tilbudet til de prioriterte gruppene i Den offentlige tannhelsetjenesten er i prinsippet en forsikringsordning der egenandelsbeløpet er null kroner. Fra pasientenes synsvinkel er det således ingen økonomiske barrierer mot å få den nødvendige tannbehandling. Erfaringene fra Den offentlige tannhelsetjenesten tilsier imidlertid at gratis behandling ikke er tilstrekkelig til å sikre tilgjengeligheten til tannlege for grupper av pasienter som er definert som trengende (28).
For eksempel mottar under halvparten av eldre langtidssyke og uføre i institusjon og hjemmesykepleie tilbud om tilsyn og behandling. I noen fylker blir tilbud om tilsyn og behandling bare gitt til under 40 % av pasientene i denne gruppen (28). Det kan være gode forklaringer til at dekningsgraden er såpass lav; for eksempel kan det skyldes manglende rekruttering av tannleger og tannpleiere til Den offentlige tannhelsetjenesten. Alternativt kan det skyldes svikt i administrative rutiner – det kan være vanskelig å få skaffe seg oversikt over hvem den aktuelle pasientpopulasjonen er. Noen pasienter ser heller ikke nødvendigheten av å gå til tannlegen. Like fullt, erfaringene fra Den offentlige tannhelsetjenesten viser med tydelighet at et gratis tilbud ikke er tilstrekkelig til at grupper som av myndighetene er definert som tilsynskrevende faktisk mottar, eller benytter seg av tilbudet.
Dette understrekes ytterligere av en studie av unge menns besøksmønster hos tannlegen etter fylte 18 år (29). Mange fylker tilbyr da for en kortere periode, opp til fylte 20 år, hele 75 % refusjon av tannlegeutgiften (30). Noen få fylker tilbyr imidlertid ikke refusjon; det vil si at pasientene må betale hele tannlegeregningen selv. Forskjellen i omfanget av refusjoner har ingen effekt på etterspørselen (29). Det som imidlertid er viktig, er om Den offentlige tannhelsetjenesten har systematisk oppfølging med regelmessig innkalling, og tilbud om behandling etter fylte 18 år eller ikke. I fylker med oppfølging er etterspørselen høy, uavhengig av om 18-åringene får dekket mesteparten av sine tannlegeutgifter eller ikke. I disse fylkene tar tannhelsetjenesten et populasjonsansvar for den angjeldende aldersgruppen – tilgjengeligheten sikres for alle. Dette gir også gunstige fordelingsvirkninger.
Populasjonsansvaret er sentralt i fastlegeordningen som ble innført 1. juni 2001 (31). Man ønsket å styrke båndene mellom lege og pasient – pasientene skulle vite hvilken lege de hadde krav på behandling fra, og legene skulle vite hvilke pasienter de hadde ansvaret for. Reformen skulle bidra til større trygghet i lege-pasientforholdet, blant annet ved at tilgjengeligheten til allmennlegen blir sikret. Dette prinsippet har overføringsverdi til tannhelsetjenesten. Dersom man er opptatt av at alle grupper av pasienter med stort behov, og påfølgende høye utgifter til tannbehandling skal få tilbud om behandling, må de også sikres tilgang til tjenesten. En løsning vil være å innføre et listepasientssystem med delvis per capita-avlønning. Tannlegen blir da ansvarlig for å tilby et fullverdig behandlingstilbud til alle sine listepasienter, også inkludert alle dem med høye utgifter og stort behandlingsbehov.
Motforestillingene til et listepasientsystem er at de administrative kostnadene kan bli høye, spesielt vurdert i lys av at tannhelsetjenesten ser ut til å fungere godt for store deler av befolkningen (26). Dette er en rimelig innvending, og et listepasientsystem for hele befolkningen er derfor neppe en aktuell politikk i dag. Alternativet er et begrenset listepasientsystem med den begrunnelse å sikre god tilgang til tjenesten for grupper av befolkningen med stort behandlingsbehov og hvis tilgjengeligheten til tannlegen kan være dårlig.
Begrenset populasjonsansvar – gruppen 67 år og over
Det blir en kraftig økning i andelen eldre i Norge de neste tiår. I dag utgjør andelen over 67 år 13 % av befolkningen. Denne andelen vil ha steget til 17,5 % om 20 år (figur 3). I faktisk antall blir økningen fra dagens 600 000 personer til over en million personer (32). Gruppen eldre, for eksempel alle over 67 år, er en aktuell gruppe å inkludere i et listepasientsystem. Dette kan begrunnes ut fra flere hensyn.
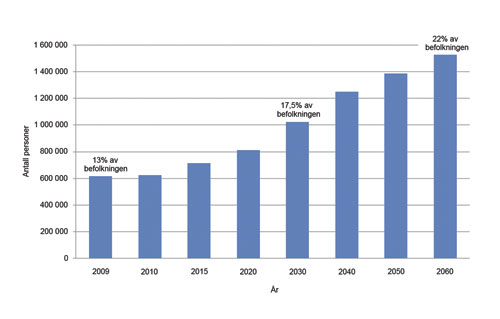
Figur 3. Antall 67 år og eldre framskrevet for perioden 2009–2060.
For det første, i den eldste aldersgruppen er det mange personer med mye akkumulert behandling – restaureringsbehovet kan bli stort og kostbart når tenner, fyllinger etc. knekker. Gruppen har i gjennomsnitt høyere tannlegeutgifter enn resten av befolkningen når de først går til tannlegen. Deres utgifter er om lag to ganger høyere enn i aldersgruppen 21–39 år – et mønster som har vært stabilt over de siste 10 år (7, 8) (figur 4). Dersom dagens utgiftsnivå til tannbehandling legges til grunn representerer derfor personer over 67 år en gruppe med større behov for tannbehandling enn resten av befolkningen. I den eldste aldersgruppen er det også spesielt viktig med regelmessige tannhelsekontroller både for å oppdage tannsykdom på et tidlig tidspunkt, og for å forebygge tannsykdom (33). Dette er trolig den mest effektive måten å begrense behandlingsomfanget, og dermed kostnadene for tannbehandling på i denne aldersgruppen. Reparasjonene kan bli mindre omfattende om tannsykdom eller tannskade oppdages på et tidlig tidspunkt.
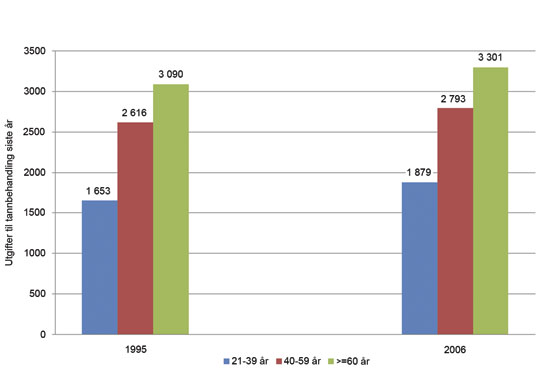
Figur 4. Gjennomsnittlige utgifter til tannbehandling siste 12 måneder etter alder i 1995 og 2006. Respondenter som har vært hos tannlege siste år. Kroner omregnet til 2006-priser med konsumprisindeksen for tannhelsetjenester.
For det andre, flere eldre enn i den øvrige befolkningen møter naturlige barrierer for å oppsøke tannlegen – for eksempel de er hjemmebundne eller i institusjon (34). Den offentlige tannhelsetjenesten har allerede i dag problemer med å inkludere alle eldre i sykehjem og i hjemmesykepleien i sitt tjenestetilbud, og det er trolig underdekning av behandlingstilbudet i denne gruppen (28). Et listepasientsystem vil i større grad enn i dag ansvarliggjøre den enkelte tannlege i forhold til den gruppen av pasienter han/hun har ansvaret for. Dette bør i seg selv lette tilgjengeligheten til tannhelsetjenesten for denne gruppen av pasienter.
For det tredje, et listepasientsystem som også inkluderer de private tannlegene, vil gjøre at de «tunge pasientene» (for eksempel pasienter i institusjon og hjemmesykepleie) i denne aldersgruppen blir fordelt på flere tannleger. Belastningen på hver av de offentlige tannlegene blir mindre. Beregninger viser at om alle personer over 67 år i dag fordeles likt på alle tannleger i Norge (spesialister ikke medregnet) utgjør dette om lag 166 personer per tannlege (32, 35, 36). Dette inkluderer også alle eldre i sykehjem og i hjemmesykepleien over 67 år. Det er noen, men likevel få i den sistnevnte gruppen som er yngre enn 67 år – fordeles disse på alle tannleger utgjør dette 13 personer per tannlege.
Med den veksten som blir i andelen eldre, og til dels i andelen tunge pasientgrupper, fremover er det ikke urimelig at den samlede tannlegestand i fellesskap tar ansvar for et helhetlig tjenestetilbud til denne gruppen av pasienter. Et alternativ er selvsagt å øke ressursene til Den offentlige tannhelsetjenesten og la den ta hovedansvaret for å tilby et forsvarlig tjenestetilbud til hele gruppen av tunge pasienter. Men dette krever nærmest en fellesforståelse innad i profesjonen om at man ønsker en todelt yrkesgruppe: offentlige tannleger som i fremtiden, og i enda større grad enn i dag, tar seg av en stadig økende andel eldre behandlingskrevende pasienter, og private tannleger som behandler den øvrige del av befolkningen som ikke hører til Den offentlige tannhelsetjenestens ansvarsområde. Hovedproblemet med en slik modell er at Den offentlige tannhelsetjenesten fort kan komme til å oppleve rekrutteringssvikt av tannleger. Arbeidsbyrden for den enkelte offentlige tannlege står ikke i forhold til inntekten – noe som kan gjøre det mer attraktivt å jobbe i den private sektor.
Populasjonsansvar og trygdens utforming
Et listepasientsystem som beskrevet ovenfor vil selvsagt ikke være uten kostnader. I prinsippet må tannlegene motta et per capita beløp for å dekke utgiftene som er forbundet med listeansvaret. For trygden vil imidlertid dette være forutsigbare utgifter som lett kan beregnes når per capita-beløpet er kjent. Men hva med trygdens bidrag til den faktiske behandlingen som utføres? Her er det også grunnlag for alternativ tenkning i forhold til den etablerte tradisjonen med stykkprisfinansiering (37–40). En løsning er å gi tannlegene et budsjettansvar for sine listepasienter. Noe av trygdens midler fordeles ned på tannlege- eller praksisnivå. Tannlegen kan så innenfor visse rammer og kriterier selv disponere sitt trygdebudsjett til de pasientene som har størst behov. En slik modell har klare paralleller til hvordan både spesialisthelsetjenesten og Den offentlige tannhelsetjenesten er finansiert (41). For eksempel, ut fra et gitt budsjett og gitte kriterier må sykehusene og sykehuslegene prioritere hvilke pasienter og hvilke medisinske tilstander som skal få behandlingsfortrinn fremfor andre.
Figur 5 viser utgiftene for tannbehandling per person 67 år og eldre for de som har vært til tannlegen siste året. Selv i denne aldersgruppen er utgiftene for hovedtyngden av pasientene moderate (7, 8). Bare 16 % har det som man kan karakterisere som høye utgifter – her definert som over 5000 kroner. Dette er trolig også en svært heterogen sammensatt gruppe pasienter – for eksempel noen trenger endodontisk behandling, andre trenger kroner eller broer og noen trenger mer omfattende fyllingsterapi. Behandlingsbehovene og hvilke tekniske løsninger som er mest hensiktsmessige vil være sammensatte, og utvise stor variasjon fra pasient til pasient. I en slik sammenheng er det flere fordeler med en budsjettstyringsmodell i forhold til stykkprisfinansiering.
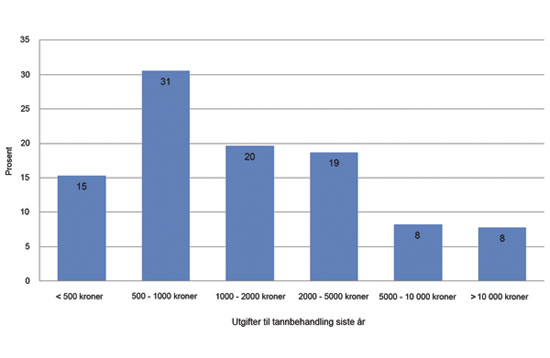
Figur 5. Fordelingen av utgifter til tannbehandling siste år for aldersgruppen 67 år og eldre som har vært hos tannlege siste år.
For det første, tannlegens profesjonelle og faglige autonomi bevares. I praksis vil det ikke være lett for trygden å utforme enkle og entydige kriterier som skiller pasienter med et stort behov og som dermed har krav på refusjoner, fra de med et lite behov. Det blir heller ikke lett å utforme rettferdige og presise kriterier over hvilke typer behandlinger som skal inkluderes i en eventuell stønad. For samme kliniske tilstand kan spennvidden være stor i hvilken behandling de enkelte tannleger anbefaler – jamfør diskusjonen om praksisvariasjoner foran. Siden forskjellige behandlingsforslag vil være innenfor rammen av det som må anses som faglig forsvarlig, er det desto vanskeligere for trygden å plukke ut den ene, og dermed den mest riktige behandlingstypen som skal kunne gi refusjon. Det kan da være bedre å akseptere virkeligheten som den er, og delegere til den enkelte tannlege å foreta de faglige prioriteringer. Tannlegen skal kjenne sine listepasienter, og er den som er nærmest til å kunne foreta en helhetsvurdering av hvilke pasienter som innenfor et tildelt budsjett har størst behov for behandling, og der effekten av behandlingen er størst. Med andre ord, det er ikke opplagt at trygden gjennom refusjonssystemet skal legge føringer på hvilken behandling som skal anses som faglig korrekt eller ikke.
For det andre, med en budsjettstyringsmodell kan man oppnå kostnadskontroll, samtidig som den åpner for fleksibilitet (for oversikt over aktuell litteratur se 42). Kostnadskontrollen oppnås ved at tannlegene får en årlig rammefinansiering fra Folketrygden som i vårt eksempel fordeles listepasientene. Fleksibiliteten ivaretas ved at stykkprisrefusjoner fortsatt kan brukes for behandlingstyper som er nokså entydig definerbare – for eksempel den tannbehandling som faller inn under dagens ytelser. Det kan også legges inn noen føringer på hvordan budsjettet skal fordeles pasientene i mellom. For eksempel, at budsjettet ikke bare skal forfordeles et lite mindretall av listepasientene. Videre, at om en pasient i ett år har fått en omfattende rehabilitering som la beslag på en høy andel av budsjettet, så gir ikke det automatisk tilgang til trygdepenger de påfølgende årene. Det kan også stilles krav om at pasienten skal ha gått regelmessig til tannlege for å utløse trygdestønad. På den måten sikres at pasienter med et stort oppsamlet behandlingsbehov ikke prioriteres trygdemessig på bekostning av de som oppsøker tannlegen regelmessig. Fra trygden sin side kan oppfølgingen av hvordan budsjettmidlene anvendes gjøres ved stikkprøvekontroller og eventuelt innrapporteringsrutiner. Med dagens informasjonsteknologi er mulighetene større enn tidligere for trygden å identifisere tannleger som på en eller annen måte åpenbart misbruker systemet.
Det er ikke gitt at et listepasientsystem med en budsjettstyringsmodell løser alle de trygdepolitiske utfordringer tannhelsetjenesten står overfor. Men vi har pekt på noen fortrinn med en slik modell i forhold til andre, mer tradisjonelle finansieringsmodeller. En mulig vei videre vil være å teste denne modellen mot alternative modeller i det virkelige liv – det vil si som en forsøksordning i noen utvalgte praksiser. Dette vil gi mer eksakt kunnskap om hvorvidt gevinsten ved en slik ordning står i forhold til de omstillingsmessige kostnadene for både trygden og tannlegene. Et slikt forsøk vil også kunne gi en bedre helhetsforståelse av hvilke trygdepolitiske løsninger det er mest hensiktsmessig å satse på i fremtidens tannhelsetjeneste.
Konklusjon
Trygdefinansiering etter stykkprisprinsippet er den rådende modellen Folketrygden i dag fordeler sine midler til tannhelsetjenesten på. Det er ikke opplagt at dette i fremtiden bør være den eneste måten trygdemidlene bør fordeles etter. Denne finansieringsmodellen sikrer ikke automatisk at alle pasientgrupper med stort behov får tilgang til tjenesten. Tannlegefagets egenart gjør også at kostnadskontrollen kan bli vanskelig, samtidig som takstheftet som skal spesifisere ytelsene lett vil bli komplisert og omfattende. En alternativ modell er å gi tannlegene et begrenset populasjonsansvar, for eksempel for alle personer 67 år og eldre. Tilgjengeligheten til tannhelsetjenesten sikres da for de tunge pasientgruppene som befinner seg i denne aldersgruppen. Dersom tannlegene også får et budsjettansvar, ivaretas også mulighetene for kostnadskontroll, samtidig som tannlegens profesjonelle og faglige autonomi i den kliniske utøvelsen av faget ivaretas.
English summary
Issues related to dental services and social security – an overview
The proportion of expenditure that adults have for dental treatment in Norway that is reimbursed by social security benefits is steadily increasing. This raises the issue of how social security benefits should be distributed. Both among politicians and the dental profession, there is general agreement that social security benefits should be allocated to patients with the greatest needs, and consequently to those who have high expenditure for treatment. However, it is not clear how this group should be defined, and how social security benefits should be arranged so that patients with a high level of need are ensured adequate treatment.
One possibility is to develop the present arrangement for social security benefits that is based on the fee-for-service principle. However, this could have unfortunate consequences in terms of distribution, and cost control could be difficult. In addition, the regulations about which diseases and conditions for which the cost of treatment is reimbursed would be detailed and complicated. It would be difficult for both patients and dentists to understand and interpret these regulations.
An alternative would be to give dentists responsibility for a defined population, for example for people aged 67 years and older. This would have the advantage of ensuring access to dental services for many of the patient groups that have comprehensive needs, which are to be found in this age group. If dentists in addition were given responsibility for the budget for social security benefits, it would also be possible to control costs, while at the same time ensuring dentists’ professional autonomy to practise their profession.
Hovedbudskap | |
|---|---|
• |
Det har vært en markant økning i trygdens samlede utgifter til tannbehandling de siste fem årene. |
• |
Den tradisjonelle måten å trygdefinansiere tannhelsetjenester for voksne på har vært etter stykkprisprinsippet. |
• |
Trygdefinansiering etter stykkprisprinsippet vil ikke nødvendigvis gi de ønskede fordelingsmessige virkninger, samtidig som kostnadskontroll er vanskelig. |
• |
Dersom tannlegene får et begrenset populasjonsansvar, for eksempel for alle personer 67 år og eldre, sikres tilgjengeligheten for mange av de «tunge» pasientgruppene som befinner seg i denne aldersgruppen. |
• |
Dersom tannlegene også får et budsjettansvar for trygdemidlene, ivaretas mulighetene for kostnadskontroll, samtidig som tannlegens profesjonelle og faglige autonomi i den kliniske utøvelsen av faget ivaretas. |
Referanser
1. HELFO. Utgifter kapittel post i forhold til statsbudsjettet. http://www.helfo.no/statistikk/Sider/utgiftsutvikling.aspx (lest 18.01.2010).
2. Nettavisen. Klare tall: Vi vil ha gratis tannlege. Nettavisen, 07.01.04. http://pub.tv2.no/nettavisen/innenriks/article170319.ece (lest 18.01.2010).
3. Reite D. Tannhelsepolitikken for stortingsperioden 2009–2013 – Store endringer i vente. Nor Tannlegeforen Tid. 2009; 119: 434–5.
4. Evans RG, Williamson MF. Extending Canadian health insurance: options for pharmacare and denticare. Toronto: University of Toronto Press; 1978.
5. Holst D. Third party payment in dentistry. An analysis of the effect of a third party payment system and of system determinants [doktoravhandling]. Oslo: Universitetet i Oslo; 1982.
6. Norges offentlige utredninger. Folketrygdens finansiering av tannhelsearbeid. NOU 1986: 25. Oslo: Universitetsforlaget; 1986.
7. Holst D, Grytten J, Skau I. Den voksne befolknings bruk av tannhelsetjenester i Norge i 2004. Nor Tannlegeforen Tid 2005; 115: 212–6.
8. Holst D, Grytten J. Tannbehandling i Norge 1973 til 1995 – fra sykdomsbehandling til tjenesteyting? Nor Tannlegeforen Tid. 1997; 107: 554–9.
9. Helse- og omsorgsdepartementet. Folketrygdens stønad til dekning av utgifter til tannbehandling. Rundskriv I–2/2009 B. http://www.regjeringen.no/upload/HOD/Hoeringer_KTA/Dokumenter/RundskrivKST.pdf (lest 18.01.2010)
10. Tannvårds- og läkemedelsförmånsverket. Föreskrifter om ändring i Tandvårds og läkemedelsförmånsverkets föreskrifter och allmänna råd (TLVFS 2008: 1) om statligt tandvårdsstöd. http://www.tlv.se/Upload/Lagar_och_foreskrifter/TLVFS-2009–1.pdf (lest 18.01.2010).
11. Grytten J. Models for financing dental services. A review. Community Dent Health. 2005; 22: 75–85.
12. Evans RG. Strained mercy. The economics of Canadian health care. Toronto: Butterworths; 1984.
13. Holst D. Er det et problem at behandlere ikke er enige? Nor Tannlegeforen Tid 2004; 114: 802.
14. Eriksen HM, Koll-Frafjord I, Heier IN. Diagnostikk og behandlingsplanlegging. Eksempler på variasjon i forslag til tannbehandling. Nor Tannlegeforen Tid. 2009; 114: 554–9.
15. Grembowski D, Fiset L, Milgrom P, Forrester K, Spadafora A. Factors influencing the appropriateness of restorative dental treatment: an epidemiologic perspective. J Public Health Dent. 1997; 57: 19–30.
16. Feldstein PJ. Health care economics. Fifth edition. Albany: Delmar Publishers; 1999.
17. Holst D, Schuller A. Grytten J. Future treatment needs in children, adults and the elderly. Community Dent Oral Epidemiol. 1997; 25: 113–8.
18. Grytten J. The Norwegian dental care market. Empirical studies on accessibility and supplier inducement in the adult population [doktoravhandling]. Oslo: Universitetet i Oslo; 1992.
19. Somkotra T, Detsomboonrat P. Is there equity in oral healthcare utilization: experience after achieving Universal Coverage. Community Dent Oral Epidemiol. 2009; 37: 85–96.
20. Maserejian NN, Trachtenberg F, Link C, Tavares M. Underutilization of dental care when it is freely available: a prospective study of the New England Children’s Amalgam Trial. J Public Health Dent. 2008; 68: 139–48.
21. Dougall A, Fiske J. Access to special care dentistry, part 1. Access. Br Dent J. 2008; 204: 605–16.
22. Dougall A, Fiske J. Access to special care dentistry, part 2. Communication. Br Dent J. 2008; 205: 11–21.
23. Dougall A, Fiske J. Access to special care dentistry, part 6. Special care dentistry services for young people. Br Dent J. 2008; 205: 235–49.
24. Ettinger RL, Chalmers J, Frenkel H. Dentistry for persons with special needs: how should it be recognized? J Dent Educ. 2004; 68: 803–6.
25. Grytten J. Effect of time costs on demand for dental services among adults in Norway in 1975 and 1985. Community Dent Oral Epidemiol. 1991; 19: 190–4.
26. Grytten J, Holst D, Skau I. Tilfredshet med tannhelsetjenesten i den voksne befolkningen. Nor Tannlegeforen Tid. 2004; 114: 622–6.
27. Grytten J, Holst D, Laake P. Accessibility of dental services according to family income in a non-insured population. Soc Sci Med. 1993; 37: 1501–8.
28. Helsetilsynet. Tannhelsetjenesten i Norge. Omfanget av den offentlige tannhelsetjenesten for de prioriterte gruppene og bemanningssituasjonen i tannhelsetjenesten. Rapport fra Helsetilsynet 5/2004. Oslo: Statens helsetilsyn; 2004.
29. Grytten J, Rongen G, Asmyhr O. Subsidized dental care for young men: its impact on utilization and dental health. Health Econ. 1996; 5: 119–28.
30. Helse- og omsorgsdepartementetn. Lov om tannhelsetjenesten. http://lovdata.no/cgi-wift/wiftldles?doc=/usr/www/lovdata/all/nl-19830603–054.html&emne=tannhelsetjenestelov*& (lest 18.01.2010)
31. Helse- og omsorgsdepartementet. Forskrift om fastlegeordning i kommunene. http://www.lovdata.no/cgi-wift/ldles?doc=/sf/sf/sf-20000414–0328.html (lest 18.01.2010).
32. Statistisk sentralbyrå. Folkemengde etter alder per 1. januar. Registert 2009. Framskrevet 2010–2060. http://www.ssb.no/folkfram/tab-2009–06–11–03.html (lest 18.01.2010).
33. Schou L. Oral health, oral health care, and oral health promotion among older adults: social and behavioral dimensions. In: Cohen LK, Gift HC, editors. Disease prevention and oral health promotion. Socio-dental sciences in action. Copenhagen: Munksgaard; 1995. p 213–70.
34. Statistisk sentralbyrå. Helse. Samfunnsspeilet. 2003, nr 4. http://www.ssb.no/samfunnsspeilet/utg/200304/03/index.html (lest 18.01.2010).
35. Statistisk sentralbyrå. Avtalte årsverk i den offentlege tannhelsetenesta. 2008. http://www.ssb.no/tannhelse/tab-2009–07–03–01.html (lest 18.01.2010).
36. Statistisk sentralbyrå. Avtalte årsverk i den private tannhelsetenesta. 2008. http://www.ssb.no/tannhelse/tab-2009–07–03–02.html (lest 18.01.2010).
37. Reinhardt UE. The compensation of physicians: approaches used in foreign countries. Qual Rev Bull. 1985; 11: 366–77.
38. Donaldson C, Gerard K. Paying general practitioners: shedding light on the review of health services. J Roy Coll Gen Pract. 1989; 39: 114–7.
39. Gosden T, Forland F, Kristiansen IS, Sutton M, Leese B, Guiffrida A, Sergison M, Pedersen L. Impact of payment method on behaviour of primary care physicians: a systematic review. J Health Serv Res Policy. 2001; 6: 44–55.
40. Robinson JC. Theory and practice in the design of physician payment incentives. Milbank Q. 2001; 79: 149–77.
41. Helsedepartementet. Behovsbasert finansiering av spesialisthelsetjenesten. Oslo: Helsedepartementet; 2002.
42. Grytten J, Sørensen RJ. Betydningen av eierskap, finansiering og konkurranse i sykehussektoren. Tidsskr Velferdsforsk. 2002; 5: 133–52.
Adresse: Jostein Grytten, Seksjon for samfunnsodontologi, Universitetet i Oslo, postboks 1052 Blindern, 0316 Oslo. E-post: josteing@odont.uio.no
Artikkelen har gjennomgått ekstern faglig vurdering.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Grytten J. Trygdepolitiske problemstillinger i tannhelsetjenesten – en oversikt. Nor Tannlegeforen Tid. 2010;120:308–15. doi:10.56373/2010-5-12